Diabetes type 1 is een chronische aandoening die vaak op jonge leeftijd ontstaat. Het is een auto-immuunziekte waarbij het lichaam de eigen insuline producerende cellen in de alvleesklier aanvalt en vernietigt. Hierdoor kan het lichaam geen insuline meer aanmaken, wat essentieel is voor het reguleren van de bloedsuikerspiegel. In dit artikel bespreken we alles wat je moet weten over kinderen en diabetes.

Wat is diabetes type 1?
Bij diabetes type 1 maakt het lichaam geen of te weinig insuline aan. Insuline is een hormoon dat gemaakt wordt in de alvleesklier. Insuline zorgt ervoor dat suiker uit het bloed de lichaamscellen kan binnendringen. Zonder voldoende insuline blijft er te veel suiker in het bloed, wat kan leiden tot ernstige gezondheidsproblemen. Kinderen met diabetes type 1 hebben levenslang insulinebehandeling nodig om hun bloedsuikerspiegel te reguleren.

Hoe herken je suikerziekte bij je kind?
De symptomen van diabetes type 1 bij kinderen zijn vaak goed herkenbaar. Let op de volgende klachten:
- Veel dorst hebben en daardoor veel drinken: Dit komt omdat het lichaam probeert de overtollige suiker in het bloed te verdunnen. Wees alert als je kind zindelijk is en ineens gaat bedplassen.
- Vaak moeten plassen: Dit is een gevolg van het feit dat het lichaam probeert zich te ontdoen van de overtollige suiker via de urine.
- Vermoeidheid en zwakte: Dit komt omdat de cellen van het lichaam niet genoeg glucose krijgen voor energie. Wees alert als een kind van actief (graag buiten spelen) ineens futloos is (veel op de bank ligt).
- Onverklaarbaar gewichtsverlies: Omdat het lichaam de glucose in het bloed niet kan gebruiken voor energie, begint het vet en spieren af te breken voor brandstof. Je kan dan de geur van aceton ruiken uit iemands’ mond.
- Wazig zien: Dit kan gebeuren als de hoge bloedsuikerspiegel de kleine bloedvaten in de ogen beschadigt.
- Frequente infecties: Hoge bloedsuikerspiegels kunnen het immuunsysteem verzwakken, waardoor het lichaam vatbaarder wordt voor infecties.
- Het is belangrijk om deze symptomen serieus te nemen en medische hulp te zoeken als je ze bij je kind opmerkt.
- In sommige gevallen kan verzuring van het bloed optreden, wat gevaarlijk is voor de gezondheid van het kind. Dit staat bekend als ketoacidose en vereist onmiddellijke behandeling.
Zeg hallo 👋 tegen Betica Halo
Maak kennis met de nieuwste Betica HALO pennaalden, een evolutie op pennaaldengebied, die zorgt voor:
- Meer injectiecomfort
- Meer controle over de insuline toediening
- Meer gebruiksgemak door de grotere beschermkap
Probeer Betica HALO zelf en vraag een gratis proefpakket aan.
Gedrag van Kinderen met Diabetes
Kinderen met diabetes kunnen soms ander gedrag vertonen dan hun leeftijdsgenoten. Ze kunnen bijvoorbeeld vaker moe zijn, zich sneller geïrriteerd voelen (kort lontje hebben) of moeite hebben met concentreren. Dit komt omdat hun lichaam harder moet werken om de bloedsuikerspiegel stabiel te houden.
Bij type 2 diabetes, dat minder vaak voorkomt bij kinderen, kunnen de symptomen subtieler zijn en geleidelijk ontstaan. Belangrijke factor hierbij is leefstijl, zoals eetgewoontes, beweging. Kinderen met overgewicht hebben de meeste kans diabetes type 2 te ontwikkelen. Erfelijkheid speelt ook een grote rol. Als er diabetes type 2 in de familie voorkomt stijgt de kans met 10-20 procent.
De afgelopen jaren zien we deze vorm van diabetes sterk toenemen. Kinderen met diabetes type 2 ervaren het begin nauwelijks klachten. Pas in een later stadium als de bloedglucosewaardes langer verhoogd zijn, gaan zij klachten ervaren. Behandeling van kinderen met diabetes type 2 bestaat uit aanleren van een gezonde leefstijl en eventueel medicatie (Metformine) Als dit onvoldoende is wordt er gestart met insuline spuiten.
Oorzaken van diabetes type 1
Diabetes type 1 ontstaat doordat het immuunsysteem van het kind de insuline producerende cellen in de alvleesklier aanvalt en vernietigt. De exacte oorzaak hiervan is nog niet volledig begrepen. Het is niet gerelateerd aan ongezond eten of te weinig bewegen. Erfelijkheid speelt mogelijk een rol, aangezien kinderen van ouders met diabetes type 1 een verhoogd risico lopen om de ziekte ook te ontwikkelen.
Behandeling van diabetes type 1 bij kinderen
Kinderen met diabetes type 1 worden behandeld door een gespecialiseerd diabetes-team. Deze teams bestaan uit artsen, diabetesverpleegkundigen, verpleegkundig specialist/physician assistant, diëtisten en indien nodig kinderpsychologen en/of maatschappelijk werker. De behandeling omvat insuline toedienen, regelmatige bloedsuikercontroles en educatie voor het kind en de ouders. Het is van vitaal belang om de bloedsuikerspiegel stabiel te houden om complicaties op lange termijn te voorkomen.
De behandeling omvat meestal een combinatie van insuline-injecties, een gezond dieet, regelmatige lichaamsbeweging en bloedsuikercontroles. Het is belangrijk om een behandelplan te volgen dat door een arts of diabetesverpleegkundige in samenspraak met ouders en kind is opgesteld.
Insuline injecties
Kinderen met diabetes type 1 moeten meerdere keren per dag insuline injecteren om hun bloedsuikerspiegel te reguleren. Dit kan gedaan worden met een insulinepen en pennaalden. De insulinepen is een draagbaar apparaat dat een voorgevulde cartridge met insuline bevat. De pennaalden worden gebruikt om de insuline in het onderhuids vetweefsel te injecteren.
Insuline injecties
Een insulinepomp is een klein apparaat dat continu insuline afgeeft. Het is een alternatief voor meerdere dagelijkse injecties en kan een meer flexibele en nauwkeurige manier zijn om de bloedsuikerspiegel te reguleren.
Verschillende soorten insulinepompen
Een insulinepomp wordt buiten het lichaam gedragen en levert insuline via een dun plastic slangetje die onder de huid wordt ingebracht.
Wil je meer weten over de verschillende soorten insulinepompen? Lees dan ons uitgebreide artikel daarover.

Verschillende soorten insulinepompen
Het meten van de bloedglucosewaarde is een essentieel onderdeel van het beheer van diabetes type 1. Meten is weten! Dit kan gedaan worden met een bloedglucosemeter of een continue glucose sensor. Een bloedglucosemeter is een apparaat dat de hoeveelheid glucose in een klein bloedmonster meet.
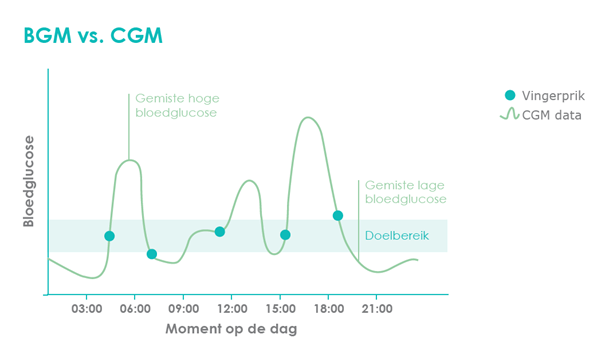
Continu glucosesensor (CGM)
Een continue glucose sensor – ook wel CGM genoemd – is een apparaat dat de bloedsuikerspiegel continu bewaakt en de gegevens naar een App op je mobiele telefoon stuurt dat de resultaten weergeeft. Ook kun je eenvoudig je meetresultaten delen met je diabetesverpleegkundige en kunnen ouders hun kinderen op afstand volgen.
Op sommige glucosesensoren kun je alarmen instellen, zodat je een melding krijgt wanneer je bloedglucosewaarde te laag of te hoog is of dreigt te worden.
Hybrid Closed Loop (HCL)
Een Hybrid Closed-Loop Systeem is een geavanceerde manier om diabetes type 1 te behandelen. Deze insulinepompen bootsen de menselijke alvleesklier na met behulp van een glucosesensor en een algoritme om de insulinetoediening automatisch aan te passen om zo de bloedglucosewaarde te controleren.
De voordelen van Hybrid Closed-Loop Systemen zijn talrijk:
- Verbeterde bloedglucoseregulatie: Deze systemen helpen bij het handhaven van stabielere bloedglucosewaarden, wat vooral handig is voor kinderen die veel schommelingen ervaren.
- Minder kans op hypoglykemie (hypo’s): Door de automatische aanpassing van insuline wordt het risico op gevaarlijk lage bloedsuikerspiegels verminderd.
- Kwaliteit van leven: Het gebruik van Hybrid Closed-Loop Systemen kan de dagelijkse last van diabetes verminderen en de levenskwaliteit verbeteren.
Leven met diabetes type 1
Het leven met diabetes type 1 kan uitdagend zijn, maar met de juiste zorg en behandeling kunnen kinderen met diabetes een gezond en normaal leven leiden. Ondertussen werken onderzoekers hard op zoek naar een oplossing waarmee ze diabetes type 1 kunnen genezen.
Onderzoek naar genezing
Onder leiding van Dr. Françoise Carlotti en prof. dr. Bart Roep zijn er in het Leids Universitair Medisch Centrum (LUMC) twee belangrijke onderzoeken gestart met als doel de genezing van diabetes type 1 te bevorderen.
- Celtherapie met vitamine D3: Prof. dr. Bart Roep heeft samen met prof. dr. Jaap Jan Zwaginga een unieke celtherapie ontwikkeld waarbij vitamine D3 wordt ingezet. Deze therapie is gericht op het herstellen van de insulineproductie bij diabetes type 1. De eerste resultaten zijn veelbelovend en brengen ons een stap dichter bij een effectieve behandeling.
- Identiteitsverandering van bètacellen: Dr. Françoise Carlotti leidt een onderzoek naar de identiteitsverandering van bètacellen in de alvleesklier. Bij diabetes type 1 worden deze bètacellen aangevallen en opgeruimd door het afweersysteem. Er zijn aanwijzingen dat deze cellen van identiteit kunnen veranderen om te overleven. Dr. Carlotti en haar team onderzoeken of dit daadwerkelijk gebeurt. Als dit het geval is, zouden er nog wel bètacellen in de alvleesklier van mensen met diabetes type 1 kunnen zitten, maar zouden ze zo veranderd zijn dat ze onherkenbaar zijn en geen insuline meer produceren. Dit onderzoek vormt een belangrijk stukje van de weg naar de genezing van diabetes type 1, waarbij het herstellen van de insulineproductie door de alvleesklier mogelijk het spuiten van insuline overbodig kan maken
Wil je meer weten over het onderzoek naar genezing van diabetes type 1? Klik dan hier om ons uitgebreide interview te lezen met onderzoeker Prof. dr. Bart Roep.
Opgroeien met diabetes
Het leven met diabetes kan voor een kind uitdagend zijn, maar met de juiste zorg en ondersteuning kunnen ze een gezond en gelukkig leven leiden. Het is belangrijk om de symptomen van diabetes te herkennen, de ziekte goed te beheren en regelmatige medische controles te hebben.
Disclaimer
Van Heek Medical heeft dit blogartikel met de grootst mogelijke zorgvuldigheid laten schrijven door externe deskundigen. Ondanks de betrachte zorgvuldigheid staat Van Heek Medical er niet voor in dat de informatie volledig, juist en/of up-to-date is. De informatie is uitsluitend bedoeld als algemene informatie. Van Heek Medical is niet aansprakelijk, uit welke hoofde dan ook, voor schade die voortvloeit uit en/of verband houdt met de informatie. Deze informatie is nimmer een vervanging voor medische zorg. Ieder mens is uniek. Aanpassingen in uw dieet dienen te allen tijde pas te geschieden na consultatie en in nauw overleg met de zorgverlener bij wie u onder behandeling bent. Kennelijke vergissingen of kennelijke fouten binden Van Heek Medical niet.